[인공자궁] ② 인공자궁 기술의 발전과 윤리적·정치적 논란들
양에서 인간으로 실험체가 바뀌는 것은 신중히 결정해야 의학적 안전성뿐 아니라 윤리적 문제도 풀어야 할 과제 ‘태아도 신생아도 아냐’ 인공자궁 속 개체의 명칭도 논란
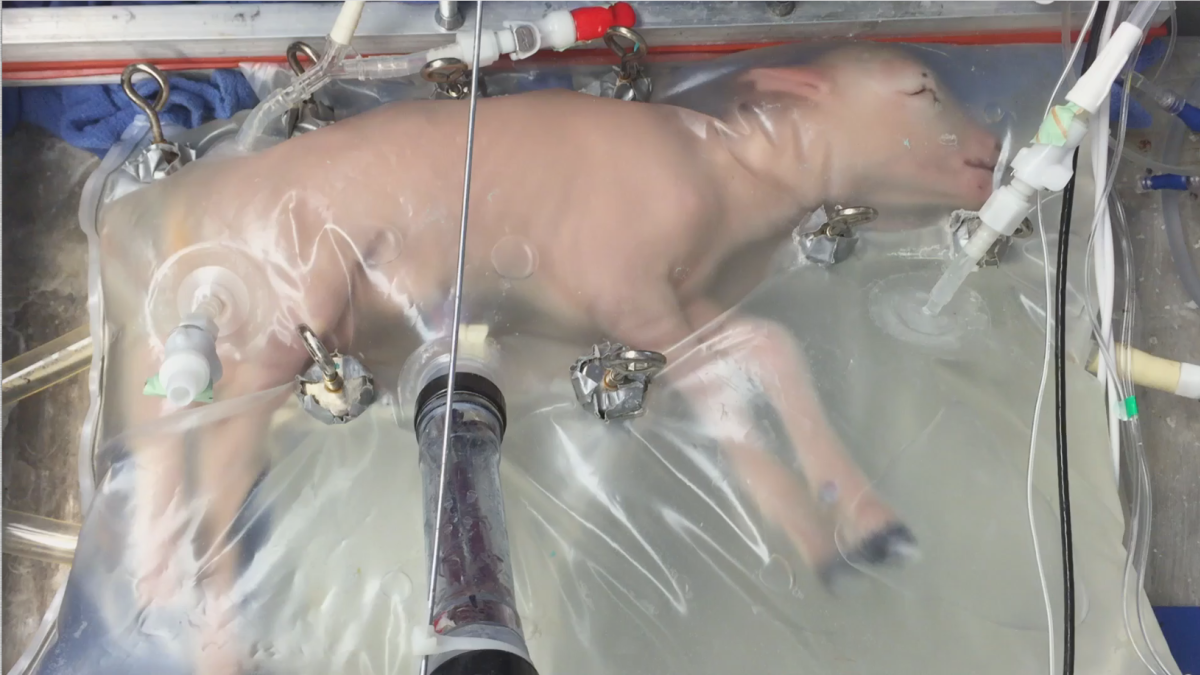
지난 2017년 필라델피아 아동병원(The Children’s Hospital of Philadelphia, CHOP)의 앨런(Alan Flake) 박사 연구팀은 인공자궁을 통해 초미숙 단계의 새끼 양을 키워내는 데 성공했다. 같은 해 4월 CHOP 연구팀은 새끼 양을 이용한 인공자궁 실험 결과를 네이처지에 기고했는데 이 실험은 현재까지 인공자궁 실험 중 가장 인간에 가까운 임상시험으로 평가받고 있다.
스페인, 네덜란드, 호주, 일본 등도 인공자궁 개발
그동안 CHOP 연구팀은 인간과 유사한 발달 특성을 가진 양을 이용해 태아와 관련한 실험을 수행해 왔다. 일반적으로 양의 임신기간은 5개월 정도로, 2017년 당시 실험에 사용한 새끼 양은 인간의 기준으로 임신 23주차 태아에 해당하는 초미숙 단계의 개체였다. 당시 연구팀은 자신들이 개발한 인공자궁 ‘바이오백(biobag)’을 통해 8마리의 양을 최대 4주간 생존시키는 데 성공했다.
연구팀은 새끼 양들이 인공자궁 안에 있었던 4주 동안 폐와 뇌가 성숙한 단계까지 발달하고 털이 자라나는 것을 확인했다. 실험을 마친 후에는 새끼 양들을 안락사해 인공자궁 시스템이 장기 발달에 어떤 영향을 미치는지 분석했다. 이후에도 연구팀은 여러 동물들을 실험체로 이용해 산소공급 장치에 연결하는 다양한 방법을 실험하고 있는 것으로 전해졌다. 최근에는 자신들이 개발한 인공자궁 시스템을 ‘EXTEND’로 명명하고 그간의 연구 성과를 토대로 인간 대상 임상시험을 진행하기 위해 FDA와 논의하고 있다.
CHOP 연구팀이 유의미한 결과를 공개한 이후 미국은 물론 스페인, 일본, 호주, 싱가포르, 네덜란드의 연구팀들이 인공자궁 개발을 추진하고 있다. 이 중 조지 마이칼리스카(George Mychaliska) 박사가 이끄는 미시간대학교 연구팀도 인공자궁을 개발하는 데 성공했다. 미시간대 연구팀의 인공자궁은 EXTEND와 같은 목적으로 개발됐지만 적용된 기술과 접근 방식은 다르다. 미시간대의 인공자궁은 EXTEND와는 달리 아기를 양수와 유사한 성분의 액체에 넣어두는 것이 아니라 기관지에 튜브를 삽입해 폐로 호흡할 수 있도록 돕는 방식을 적용했다. 이때 아기의 목정맥에서 혈액을 빼내 몸 밖에서 산소를 공급한 뒤 배꼽동맥을 통해 혈액을 다시 몸속으로 들여보내기 위해 펌프를 사용한다. 반면 EXTEND는 인공자궁 시스템에 아기의 배꼽동맥과 목정맥을 바로 연결해 심장을 통해 스스로 혈액 순환이 가능하도록 하는 방식을 적용한다.
동물 실험 단계 넘어 인간 대상 임상시험 추진
두 연구팀이 개발한 인공자궁은 적용 방식이 다른 만큼 각기 다른 장단점을 가지고 있다. EXTEND의 경우 신생아의 경우 출생 직후 배꼽동맥이 빠르게 닫히기 때문에 제왕절개 수술이 필수적이다. 런던대학교의 안나 데이비드(Anna David) 박사는 “CHOP 연구팀의 인공자궁을 사용하기 위해서는 임산부가 제왕절개 수술의 위험을 감수해야 한다”고 지적했다. 이에 대해 연구팀은 제왕절개가 가지는 위험성은 인정하지만 이미 초극소 조산아의 55%가 제왕절개 수술을 통해 태어나고 있다고 설명했다.
반면 미시간대의 인공자궁은 자연분만을 통해 태어난 조산아에게도 적용할 수 있고 배꼽동맥의 상태와 관계없이 아기의 호흡에 문제가 있을 경우 언제든 기기와 연결해 호흡을 지원할 수 있다. 다만 이 과정에서 몸 밖의 펌프를 이용해 몸속 혈액을 이동시키기 때문에 아기의 호흡에 부담을 주거나 뇌출혈을 유발할 위험이 있다. 사용 가능 기간에도 차이가 있다. EXTEND가 4주 동안 아기를 성장시켰던 것에 비해 미시간대 연구팀의 인공자궁은 최대 2주간 사용할 수 있는 것으로 나타났다.
두 연구팀의 인공자궁 중 무엇이 더 좋은지에 대해서는 의견이 분분하지만 머지않아 두 시스템 모두 인간 대상 임상시험을 실시할 것으로 전망된다. 앞서 언급했듯 CHOP 연구팀은 이미 FDA에 인간 대상 임상시험의 승인을 요청했으며 조만간 승인을 받을 것으로 기대하고 있다. 미시간대 연구팀도 1년 안에 FDA에 인간 대상 임상시험의 승인을 신청할 계획이라고 밝혔다. 현재 인공자궁을 개발하고 있는 바르셀로나대학의 에드와르드 가라타코스(Eduard Gratacós) 박사는 “실험 대상이 양에서 인간으로 바뀌는 것은 기술의 발전단계로 볼 때 큰 도약”이라며 “CHOP 연구팀의 임상시험이 성공하면 세계 여러 국가에서 인공자궁 시스템을 필요로 할 것”이라고 전망했다.
인간에게 적용하기 전에 방대한 데이터 확보해야
인공자궁 기술에 대한 관심이 고조되면서 인간 대상 실험을 승인하기 위해 어떤 데이터가 필요한지에 대한 논의도 함께 진행되고 있다. 일반적으로 조산아는 실험에 사용된 새끼 양에 비해 2~3배 정도 작기 때문에 이미 작은 인공자궁의 장비를 더 축소해야 하는 어려움이 있다. 새끼 돼지의 경우 인간의 태아와 크기는 비슷하지만 양에 비해 실험체로서 다루기가 어렵고 연구윤리의 측면에서도 다소 복잡한 이슈가 있다. 원숭이는 생리학적으로 인간과 매우 유사해 태아 관련 연구에서 골드 스탠다드로 평가받지만 원숭이의 태아는 인간보다 훨씬 작은 데다 돼지와 마찬가지로 연구윤리 측면에서 문제가 될 수 있다.
이에 현재 인공자궁 시스템을 개발하고 있는 네덜란드 에인트호벤 공과대학의 귀드 외이(Guid Oei) 박사 연구팀은 동물 실험체와 함께 의사들이 임상에서 사용하는 시뮬레이션 태아 인형을 사용하고 있다. 외이 박사는 “의학 분야에서 실제 수술이나 작업을 제대로 수행할 수 있는 기회는 단 한 번밖에 없다”며 “따라서 지속적인 훈련과 학습을 통해 실수를 최소화할 수 있을 때 인간에게 적용해야 한다”고 강조했다.
마찬가지로 인공자궁 시스템을 개발하고 있는 싱가포르 국립대학의 매튜 켐프(Matthew Kemp) 박사는 “인공자궁과 관련해 윤리적인 적정성과 타당성을 확인하기에는 데이터가 부족한 실정”이라며 “아직까지는 인간 대상 임상시험을 승인하기 위한 정당한 근거가 없다”고 지적했다. 이어 올해 7월 CHOP 연구팀이 FDA 승인을 위해 아직 공개하지 않은 방대한 데이터를 준비했다는 주장을 언급하면서 “실제 확보한 데이터가 있다면 양, 돼지는 물론 원숭이를 사용한 동물 실험의 데이터를 확인할 필요가 있다고 말했다. 그러면서 “인공자궁이 조산아를 위한 새로운 치료법이라는 점을 간과해서는 안 된다”며 “인간 대상 임상시험을 승인받으려면 인공자궁이 현재의 치료법보다 장단기적인 측면에서 더 안전하고 효과적이라는 강력한 사례를 제시해야 한다”고 덧붙였다.
재생산권 등 정치적 이슈와 윤리적 문제 남아있어
의학적 안전성뿐만 아니라 윤리적인 논란도 이어지고 있다. 데이비드 박사는 “인공자궁의 개발은 조산이나 태아와 관련해 발생하는 의료적 문제를 해결할 수 있는 혁신적인 도약”이라면서도 “이로 인해 기존에는 등장하지 않았던 새로운 문제가 부상할 가능성도 있다”고 말했다. 실제 2017년 CHOP 연구팀의 실험 결과가 공개됐을 때 일각에서는 언젠가 인공자궁이 인간의 자연 임신을 대체할 것이란 전망이 나오기도 했다. 하지만 연구자들은 이러한 우려가 현실화될 가능성은 거의 없다고 지적했다. 컬럼비아대학 의료센터의 생명윤리학자이자 신생아과 전문의인 켈리 워너(Kelly Werner) 박사는 “인공자궁이 인간의 임신을 대체한다는 아이디어는 논의할 가치가 없을 정도로 먼 미래의 이야기일 뿐”이라고 말했다.
특히 미국의 인공자궁 연구팀들은 낙태와 재생산권과 관련해 정치적으로 예민한 문제에도 대응해야 한다. 1973년 미국은 로 대 웨이드(Roe vs. Wade) 판결을 통해 낙태의 합법성을 인정하되 낙태에 일정한 규제를 두도록 허용했다. 하지만 지난 2021년 미국 대법원은 50년 만에 로 대 웨이드 판결의 일부를 수정하면서 낙태 규제에 대한 주 정부의 권한을 강화했다. 이 판결로 인해 낙태와 관련한 규제와 정책이 계속해서 변화하면서 정치적, 사회적 혼란을 야기하고 있다. 이러한 상황에서 CHOP 연구팀의 플래이크 박사와 미시간대 연구팀의 마이칼리스카 박사는 인공자궁이 태아의 생존 가능성을 인위적으로 조작해 여성의 재생산권이나 합법적인 낙태 가능성을 제한하는 것이 아님을 알리기 위해 노력하고 있다.
인공자궁 안의 개체를 어떻게 명명해야 하는지에 대해서도 논쟁이 있다. 앞서 CHOP 연구팀은 태아(fetal)와 신생아(neonates)를 합성한 페토네이트(fetonates)를 제안했지만 더럼대학 로스쿨(Durham Law School)의 생명법 전문가인 클로에 로마니스(Chloe Romanis) 변호사는 “법적으로 인공자궁 속 아기는 태아로 볼 수 없으며 그렇다고 온전히 태어난 상태도 아니기 때문에 신생아라고도 볼 수도 없다”고 주장했다. 일련의 논쟁에 대해 워너 박사는 “새롭고 이례적인 개체에 대해 이름을 부여하는 것은 향후 법과 사회에 규정하는 권리에 영향을 미치기 때문에 신중히 접근할 필요가 있다”고 조언했다.
인공자궁보다 조산아 치료·예방이 시급하단 지적도
일각에서는 인공자궁이 빈부의 차이가 아기의 생존 가능성을 좌우할 수 있다는 우려도 나오고 있다. ‘태아 수술의 아버지(father of fetal surgery)로 불리는 캘리포니아대학의 마이클 해리슨(Michael Harrison) 박사는 “생존 가능성이 낮은 아기를 위해 인공자궁 개발에 막대한 비용을 투입하기보다는 임산부 지원, 조산아 치료 기술 개발 등을 통해 장기적으로 인공자궁의 필요성 자체를 줄이는 것이 효율적일 수 있다”고 제언했다. 데이비드 박사도 “사실상 인공자궁 기술이 조산아 치료에 미치는 영향은 매우 미비할 수 있다”며 “조산의 발생 원인과 예방책 연구에 대한 예산이 부족한 상황에서 인공자궁의 필요성과 효과에 대해 보다 진정성 있게 접근할 필요가 있다”고 진단했다.
현재 인공자궁 개발에 참여하고 있는 미시간대 연구팀의 로버트 바틀렛(Robert Bartlett) 박사는 인공자궁 개발의 중요성을 언급하면서도 초극소 조산아에게 더 나은 치료를 제공하기 위한 노력이 시급하다고 강조했다. 이어 “현재까지 조산을 예방하는 완벽한 해결책은 없으며 앞으로도 완전히 해결하기는 어렵다”며 “현재의 조산아 치료법이나 의료기술을 우선적으로 개선하고 치료에 실패했을 때를 대비해 인공자궁 등의 고급기술이 필요하다”고 덧붙였다.